39 Недель рубец матке
39 неделя беременности: как ускорить роды, выделения, тянет каменеет живот

Срок вынашивания подходит к концу, и ребенку уже не терпится выйти наружу. Все жизненно важные системы малыша сформированы, а плод примерно размером с арбуз.
Фотографии:
Проведение времени дома в ожидание родов В ожидании мальчика
аккуратность схватки фазы
изменения рост сколько
в положении наблюдение часы
Развитие плода
Когда идет 39 неделя беременности, у малыша должны быть следующие достижения.
- К концу срока вес плода должен быть около 3 килограммов, а рост стремится к 50 сантиметров. Эти показатели индивидуальны и передаются от отца и матери будущего ребенка.
- Пищеварительная, дыхательная, иммунная и другие системы организма готовы функционировать. В кишечнике появляются первые каловые массы, вследствие заглатывания малышом околоплодных вод. Они выводятся из организма после рождения.
- В кишечнике малыша еще нет своей полезной микрофлоры – она появится с первой порцией маминого молока.
- Центральная нервная система еще не до конца развита. Она будет продолжать усовершенствоваться после рождения.
- Малыш уже все слышит, чувствует прикосновения к животу. Также он различает светлое и темное время суток, у него выработался стабильный ритм жизнедеятельности. Он реагирует на тревожное и спокойное состояние матери. Стрессы и излишнее волнение плохо влияют на детский организм.
- Глаза ребенка могут фокусироваться на расстоянии 20-25 сантиметров.
- Плод стал менее активно двигаться, так как окружающее его пространство стало заметно теснее. На 39 неделе это происходит из-за меньшего количества околоплодных вод. Как правило, малыш уже занял нужное положение для выхода наружу.
- Активно развивается сосательный рефлекс, необходимый для приема пищи сразу после рождения.
- Кожа малыша уже не просвечивается. Она приобрела белый оттенок, а складочки из-за набора массы и подкожного жира постепенно разглаживаются.
Проведение времени дома
Как правило, у малыша уже есть волосы. Также ребенок на 39 неделе беременности пытается фокусировать взгляд и реагировать на цветное изображение.
Рекомендации будущей маме
На 39 неделе будущая мама переживает из-за предстоящих родов. Ее тело и ребенок готовы к этому процессу. Если следовать некоторым рекомендациям, то матери будет проще дождаться долгожданного момента.
Последние приготовления К этому сроку будущая мама уже знает, где будет рожать, а также кто будет принимать роды. У нее должны быть собраны все необходимые документы, лекарства, вещи для поездки в роддом.
Стоит тщательно спланировать этот день: когда начнутся схватки, нужно ли вызывать скорую или родственники смогут отвезти женщину на личном транспорте. Также нежелательны дальние поездки на 39 неделе, длительные перелеты.
Питание Беременная женщина может страдать запорами на последних сроках, поэтому стоит отказаться от «тяжелой» пищи, а отдать предпочтение молочным продуктам, овощам и фруктам. Ни в коем случае нельзя переедать. Лучше питаться часто, маленькими порциями. Также нужно продолжать принимать витамины для беременных на последнем триместре.
Также узнай как ускорить роды на 40 неделе беременности и маловодие на 32 неделе беременности.
Эмоциональное состояние Ребенок до сих пор тесно связан с матерью не только физически, но еще эмоционально.
Эта связь означает, что волнения и стрессы, а также недосып, нервное состояние плохо влияет на здоровье ребенка. Маме нужно больше положительных эмоций и огородить себя от переживаний и стрессов.
Когда ребенок еще не родился, можно позволить себе пройтись по магазинам, чтобы докупить все необходимые малышу вещи.
Что происходит в организме матери
Ребенок считается доношенным и готов был родиться еще на 38 неделе. 39 неделя – это финишная прямая, маме скоро рожать и ее организм уже готов к родам.
- Шейка матки будущей мамы становится короче, чтобы быть готовой раскрыться и выпустить ребенка.
- Живот опускается все ниже и ниже, а малыш находится ближе к выходу из матки.
- На 39 неделе мать может почувствовать облегчение: потеря в весе, уменьшается боль внизу живота, отеки тела перестают беспокоить, перестает болеть поясница.
- У мамы могут начаться «тренировочные роды» – матка начинает сокращаться, появляется боль, как при схватках, но эти признаки не приводят к началу родовой деятельности.
На 39 неделе беременная женщина испытывает волнения в предвкушении долгожданной встречи с ребенком. Она переживает о том, как пройдут роды на 39 неделе беременности, и прислушивается к своему организму:
- будущая мама реже чувствует толчки малыша, плод опускается ближе к тазу, а это значит, что скоро могут начаться роды;
- женщине становится легче дышать, так как увеличенная в размерах матка больше не давит на легкие и диафрагму;
- могут начаться выделения с примесью слизи, это означает, что начала постепенно выходить слизистая пробка, защищающая малыша от внешнего мира;
- беременной женщине приходится чаще бегать в туалет из-за огромного давления на мочевой пузырь.
В целом, если беременность протекает без осложнений, беременной женщине остается ждать, когда же начнутся схватки.
В ожидание родов
Выделения на 39 неделе беременности могут быть предвестниками начинающихся родов. Чтобы не пропустить долгожданный момент, женщине нужно внимательно следить за своими ощущениями. Более того, выделения сейчас служат сигналом об аномалиях развития, поэтому при первых тревожных симптомах нужно вызывать «скорую помощь».
- Выделения с примесью слизи происходят из-за того, что слизистая пробка начинает отделяться. Это знак, что малыш уже проситься наружу. В норме выделения не должны иметь неприятный запах или отличаться по цвету.
- Выделения, окрашенные в желтовато-белый цвет, могут быть околоплодными водами. На 39 неделе беременности жидкость может начинать просачиваться из-за нарушения целостности плодовых оболочек. Это является тревожным симптомом, так как оболочка защищает малыша, а через брешь может просочиться инфекция. Также постепенное вытекание этой жидкости может оттянуть роды. При этом симптоме стоит обратиться к врачу.
- Выделения крови могут означать, что что-то пошло не так. Это тревожный сигнал отторжения плаценты. Также кровяные выделения на 39 неделе беременности могут быть вызваны гипертонусом матки: ощущение, как будто каменеет живот, мышцы напрягаются. Чтобы их расслабить, маме можно выпить Но-шпу. Нужно немедленно ехать к специалисту, чтобы не навредить ребенку и спасти ему жизнь.
Другие особенности периода
Если сейчас беременная женщина чувствует половое влечение к своему партнеру, то секс на 39 неделе беременности возможен.
Конечно, это касается тех случаев, когда беременность протекает без осложнений.
Стоит помнить, что гормональный и эмоциональный всплеск, достигаемый во время оргазма, на 39 неделя может вызвать начало родов. Особенно этот процесс вероятен у повторнородящих женщин.
Во время секса у женщины не должно быть болевых ощущений. На 39 неделе беременности голова плода плотно прижата к выходу из матки, поэтому стоит избегать резких движений.
Плод на 39 неделе беременности уже готов к выходу наружу. Если для женщины это вторая беременность, то на этом сроке высокая вероятность начала родов.Когда началась 39 неделя беременности, предвестники начинающихся родов будут следующими:
- отхождение околоплодных вод: вытекание жидкости может произойти стремительно, либо понемногу в течение дня, выход околоплодной жидкости всегда означает начало родов на 39 неделе беременности, для малыша опасно находится в утробе без жидкости;
- схватки должны идти с интервалом 5-10 минут: чтобы не спутать их с «тренировочными», нужно в перерывах между ними засекать время и сверяться с нормой, во время схваток, чтобы облегчить боль, женщине советуют не лежать или сидеть, а медленно ходить;
- выход слизистой пробки: нарушение целостности плодового пузыря начинается с выхода пробки, женщина поймет, что родовая деятельность началась, как только заметит у себя обильные слизистые выделения желтовато-белого цвета.
Обычно, к этому сроку беременности уже собран «тревожный чемоданчик» (если у женщины это вторые роды, то она уже точно знает, что нужно в него положить). Стоит только вызвать «скорую помощь» и ждать волшебного момента встречи с ребенком. На 39 неделе беременности предвестники родовой деятельности можно спутать с «тренировочными схватками».
В ожидании мальчика
Если на 39 неделе беременности женщина чувствует, что у нее тянет и болит низ живота, то не стоит сильно переживать. Это нормальное состояние, потому что в преддверии родов матка опускается, чтобы облегчить малышу путь наружу.
Другое дело, если тянущие боли не прекращаются в течение нескольких часов и отдают в поясницу. Это могут быть схватки. Будущей маме следует засечь интервалы между болевыми ощущениями, чтобы не перепутать их с «тренировочными схватками». Так матка подготавливает себя к родам.
Если боль внизу живота усилилась и пошла кровь, стоит немедленно обратиться к врачу. Это может быть признаком патологического или аномального состояния. Врач поможет сохранить жизнь малышу и не навредить здоровью матери. Узнай что происходит на 33 неделе беременности и нормально ли, если роды на 34 неделе беременности.
На 39 неделе беременности по семейным обстоятельствам или состоянию здоровья может так случиться, что женщине необходимо родить раньше срока. Есть народные и проверенные веками методы, как быстрее родить.
- Занятия сексом могут простимулировать родовую деятельность. Сперма, при попадании во влагалище, может ускорить роды, воздействуя на женские гормоны. Также занятия сексом способствуют притоку крови к органам малого таза, что тоже может вызвать роды.
- Активная физическая деятельность – еще один способ, как ускорить роды. Подойдут энергичные пешие прогулки, длительная уборка помещения, быстрая ходьба по ступеням вверх. Женщине только стоит заранее предупредить своих родственников о своих действиях.
- Массаж груди и сосков также может вызвать сокращения матки и приток крови к малому тазу, что приведет к началу родов.
- Народные средства, которые могут расслабить кишечник, стимулируют начало родов. Поможет 1 ложка касторового масла, выпитая после еды. Также женщина может поставить себе клизму либо принять слабительное.
- Ощущения на 8 месяце беременности
- 35 неделя беременности — что происходит
- 9 месяц беременности — характеристика периода
- 36 неделя беременности — что происходит
- 38 неделя беременности — предвестники родов
- 30 неделя беременности — как выглядит женщина
Информация, опубликованная на сайте Sberemennost.ru только для чтения и предназначена лишь для ознакомления. Посетители сайта не должны использовать их в качестве медицинских рекомендаций!
Источник: https://sberemennost.ru/po-nedelyam/3-trimestr/39-nedelya-beremennosti
Чем опасны имеющиеся на матке рубцы при беременности, после родов, после кесарева сечения? Роды с рубцом на матке. Рубец на шейке матки
Всё чаще в последние годы женщины испытывают проблемы с зачатием, вынашиванием и родоразрешением. Причин для этого есть масса: воспалительные заболевания, возраст, плохое здоровье и так далее.
В большинстве случаев современная медицина всё же помогает представительнице слабого пола побороть свой недуг. Однако впоследствии некоторых методов лечения появляются на матке рубцы. Как они возникают и чем грозят – вы узнаете из статьи.
Стоит отдельно упомянуть о том, чем может быть опасен рубец на матке при беременности.
Что такое рубец?
Рубцом называется повреждение тканей, которое впоследствии было устранено. Чаще для этого используется хирургический метод ушивания. Реже рассечённые места склеиваются при помощи специальных пластырей и так называемого клея. В простых случаях при несерьёзных повреждениях разрыв срастается самостоятельно, образуя рубец.
Такое образование может находиться где угодно: на теле или органах человека. У женщин особое значение имеет рубец на матке. Фото этого образования будет представлено вам в статье.
Диагностировать повреждения можно при помощи ультразвукового исследования, методом пальпации, на томографии разного вида. При этом каждый способ имеет свои плюсы. Так, во время УЗИ врач может оценить положение рубца, его размер и толщину.
Томография помогает определить рельефы образования.
Причины появления
Почему у некоторых женщины образуются на матке рубцы? Такие повреждения становятся последствием врачебных вмешательств. Обычно это кесарево сечение. При этом большую роль играет вид операции. Она может быть плановой и экстренной.
При запланированном родоразрешении матка рассекается в нижнем сегменте брюшной полости. После извлечения плода производится её послойное ушивание. Такой рубец называется поперечным. При экстренном кесаревом сечении часто производится продольный разрез.
При этом рубец имеет одноимённое название.
Сросшиеся повреждения могут стать следствием перфорации стенки матки во время гинекологических процедур: выскабливания, гистероскопии, введение ВМС. Также рубцы всегда остаются после удаления миомы хирургическим методом. В этих случаях положение шрама не зависит от специалистов. Он образуется там, где была проведена операция.
Беременность и рубец
Если у вас на матке рубцы, то возможность рождения ребёнка зависит от их состояния. Перед планированием нужно обязательно обратиться к гинекологу.
Специалист в обязательном порядке проведёт ультразвуковое исследование, определит состояние и положение рубца. Также необходимо будет сдать некоторые анализы. Перед началом планирования нужно обязательно вылечить инфекции.
Впоследствии они могут стать причиной появления проблем с вынашиванием.
Если рубец находиться в нижнем сегменте и имеет поперечное положение, то проблем обычно не возникает. Представительницу слабого пола обследуют и отпускают планировать беременность.
В случае когда рубец оказывается несостоятельным, истончённым и состоящим преимущественно из соединительной ткани – беременность может быть противопоказана. Однако в некоторых случаях руки хирургов творят чудеса.
И женщина всё же может родить.
Ведение беременности и роды с рубцом на матке
Если вы имеете рубец на детородном органе, то об этом нужно сообщит специалисту, который будет вести вашу беременность. При этом рассказать об имеющемся факте нужно сразу, при первом же визите, а не перед самыми родами.
Ведение беременности у женщин с повреждениями матки в анамнезе происходит несколько иначе. Им уделяется больше внимания. Также этой категории будущих мам регулярно приходится посещать кабинет ультразвуковой диагностики. Особенно учащаются такие визиты в третьем триместре.
Перед родами УЗИ рубца на матке проводится чуть ли не каждые две недели. Стоит отметить, что остальные способы диагностики во время вынашивания ребёнка недопустимы. Рентген и томография противопоказаны.
Исключением становятся лишь особые сложные ситуации, когда речь идёт не только о здоровье, но и о жизни женщины.Родоразрешение может осуществляться двумя методами: естественным и оперативным. Наиболее часто сами женщины выбирают второй вариант. Однако при состоятельности рубца и нормальном самочувствии будущей мамы вполне допустимы естественные роды.
Чтобы сделать правильный выбор, необходимо проконсультироваться с опытным специалистом. Также во время родовой активности и нарастании схваток стоит вести периодическое ультразвуковое наблюдение за состоянием рубца и маткой.
Медики контролируют при этом и сердцебиение плода.
Повреждения шейки матки
Как показывает практика, некоторые женщины, рожавшие самостоятельно, имеют рубец на шейке матки. Возникает он из-за разрыва тканей. В процессе родоразрешения женщина чувствует болезненные схватки. За ними начинаются потуги.
Если шейка матки на данный момент не раскрылась полностью, то они могут привести к её разрыву. Для ребёнка это ничем не грозит. Однако женщина впоследствии имеет рубец на шейке матки. Безусловно, после родоразрешения все ткани ушиваются.
Но в дальнейшем это может стать проблемой при следующих родах.
Такой рубец на устье цервикального канала может появиться и после других гинекологических манипуляций: прижигания эрозии, удаления полипа и так далее. Во всех случаях образующийся шрам представляется соединительной тканью.
При последующем родоразрешении он попросту не растягивается, оставляя участок шейки матки нераскрытым. В остальном повреждения не имеют никакой опасности для роженицы и её будущего ребёнка.
Попробуем выяснить, чем могут быть опасны рубцы, располагающиеся на детородном органе.
Прикрепление плодного яйца и его рост
Если есть на матке рубцы, то после оплодотворения набор клеток может закрепиться именно на них. Так, происходит это примерно в двух случаях из десяти. При этом прогнозы оказываются весьма плачевными. На поверхности рубца находится масса повреждённых сосудов и капилляров.
Именно по ним происходит питание плодного яйца. Чаще всего такая беременность прерывается самостоятельно в течение первого триместра. Последствие можно назвать не только неприятным, но и опасным. Ведь женщине при этом требуется скорая врачебная помощь.
Разлагающиеся ткани эмбриона могут привести к сепсису.
Неправильное прикрепление плаценты
Рубец на матке после кесарева сечения опасен тем, что при следующей беременности он может вызвать неправильное прикрепление детского места. Часто женщины сталкиваются с тем, что плацента закрепляется близко к родовому каналу. При этом с течением беременности она мигрирует выше. Рубец может препятствовать такому перемещению.
Наличие шрама после повреждения детородного органа нередко приводит к врастанию плаценты. Детское место располагается при этом именно на области рубца. Врачи выделяют базальное, мышечное и полное врастание плаценты. В первом случае прогнозы могут быть хорошими. Однако естественные роды уже невозможны. При полном приращении плаценты может потребоваться удаление матки.
Состояние плода
Рубец на матке может приводить к нарушению кровообращения в детородном органе. При этом будущий ребёнок недополучает кислород и все необходимые ему вещества.
При своевременном обнаружении такой патологии можно произвести лечение и поддержку соответствующими препаратами. В противном же случае возникает гипоксия, которая чревата задержкой внутриутробного развития.
В особо тяжёлых ситуациях ребёнок может остаться инвалидом или вовсе умереть.
Рост матки
В обычном небеременном состоянии толщина стенок детородного органа составляет около 3 сантиметров. К концу беременности они растягиваются до 2 миллиметров. При этом рубец также истончается. Как известно, сросшееся повреждение замещается соединительной тканью. Однако в норме большая площадь рубца представлена мышечным слоем.
В таком случае шрам признаётся состоятельным. Если же повреждение истончается до 1 миллиметра, это не очень хороший знак. В большинстве случаев специалисты прописывают будущей маме постельный режим и поддерживающие препараты. В зависимости от срока беременности и того, какова толщина рубца на матке, может быть принято решение о преждевременном родоразрешении.
Это состояние опасно последствиями для малыша.
После родов…
Рубцы на матке после родов могут быть также опасны. Несмотря на то что малыш уже появился на свет, последствия могут возникнуть для его мамы. Рубцы – это повреждения слизистой оболочки. Как известно, после родов у каждой женщины возникает кровотечение.
Происходит процесс отделения слизи и остатков плодных оболочек. Эти выделения называются лохии. В некоторых ситуациях слизь может задерживаться на области рубца. Это приводит к воспалительному процессу. Женщине требуется выскабливание, у неё повышается температура тела, ухудшается самочувствие.
При отсутствии своевременного лечения начинается заражение крови.
Эстетическая сторона
Часто наличие рубца на матке является поводом для кесарева сечения. Многих женщин при этом волнует их последующий внешний вид. На животе остаётся некрасивый шрам. Однако многое зависит от техники работы хирурга. Также не стоят на месте возможности косметологии. При желании можно сделать пластику и скрыть некрасивый шов.
Подведём итог
Вы узнали о том, что такое рубец на матке, в каких ситуациях он появляется и чем опасен. Отметим, что если правильно готовится к беременности и прислушиваться к советам опытного врача при её ведении, то исход в большинстве случаев хороший.
Новоиспечённую мамочку с малышом выписывают из родильного отделения примерно через неделю. Не стоит сильно огорчаться, если у вас есть рубец на матке. Перед началом планирования обязательно обратитесь к своему врачу, пройдите плановое исследования, сдайте все анализы.
После этого можно беременеть.
Специалисты не советуют приступать к планированию беременности ранее, чем через два года после получения подобной травмы. Также не стоит затягивать с этим. Врачи говорят, что уже через 4-5 лет растянуть рубец будет практически невозможно. Тогда-то и могут начаться проблемы во время беременности и родов. Всего вам хорошего!
Источник: https://FB.ru/article/244676/chem-opasnyi-imeyuschiesya-na-matke-rubtsyi-pri-beremennosti-posle-rodov-posle-kesareva-secheniya-rodyi-s-rubtsom-na-matke-rubets-na-sheyke-matki
Беременность 39 недель. Рубец на матке после КС. Угроза разрыва матки по рубцу
Ведение в женской консультации– должны были госпитализировать и объяснить, чтобы тяжести не поднимала, нужно было госпит в 36-37 нед
ЗАДАЧА 15
Повторнородящая 32 лет поступила в родильный дом в 40 недель беременности с хорошей родовой деятельностью. В анамнезе 1 самопроизвольные роды и 2 искусственных аборта.
После 2-го аборта было повторное выскабливание матки. Родовая деятельность продолжалась 6 часов. Родилась живая доношенная девочка массой 3400 г. Выделилось 250 мл крови, кровотечение продолжается.
Признаков отделения плаценты нет
ДИАГНОЗ? ВОЗМОЖНЫЕ ПРИЧИНЫ КРОВОТЕЧЕНИЯ? ТАКТИКА ВЕДЕНИЯ?
III пер. родов. Частичное плотное прикрепление плаценты (т.к. кровотечение). Провести операцию – ручное отделение плаценты и выделение последа (в/в наркоз). М.б. и ущемление плаценты.
ЗАДАЧА 16
У беременной, поступившей с обильными кровяными выделениями, при ультразвуковом исследовании обнаружено: размеры плода соответствуют 32 неделям беременности.
Плацента на передней стенке матки с переходом на заднюю, перекрывает внутренний зев. Определяется гипоэхогенный участок между базальной поверхностью плаценты и внутренним зевом около 7 см длиной.
Околоплодных вод умеренное количество. Сердцебиение плода не определяется.
ДИАГНОЗ? ТАКТИКА ВЕДЕНИЯ?
Беременность 32 нед. Центральное предлежание плаценты, кровотечение, антенатальная гибель плода. Экстренно КС. Перелить свежезаморож. плазму. У пац-ки выраженная анемия – м. Возн-ть ДВС.
ЗАДАЧА 17
Первобеременная поступила в родильный дом с хорошей родовой деятельностью, которая началась 5 ч назад. Размеры таза – 25-28-32-20 см. Предполагаемая масса плода – 4000 г. Головка плода прижата ко входу в малый таз. Сердцебиения плода ясное, ритмичное, 142 ударов/мин, слева ниже пупка.
Признак Вастена вровень. Размеры Цангемейстера – 19 и 19 см. При осмотре обнаружено: шейка матки сглажена, открытие 8 см. Плодного пузыря нет. Слева и спереди определяется угол большого родничка, справа и сзади – переносица и корень носа, в центре – лоб. Лобный шов в правом косом размере.
Мыс не достигается.
ДИАГНОЗ? ТАКТИКА ВЕДЕНИЯ?
Поделитесь с Вашими друзьями:
по дисциплине Акушерство и гинекология
Раздел Физиология и патология беременности. Оперативное акушерство.
1 семестр
31.08.01. Акушерство и гинекология
Задача 1.
Повторнородящая с доношенной беременностью поступила в родильный дом с излившимися околоплодными водами. В анамнезе кесарево сечение, произведенное два года назад в связи с острой гипоксией плода, послеродовый период осложнился эндометритом.Диагноз? Тактика ведения?
Задача 2.
Роженица доставлена в родильное отделение бригадой скорой помощи. Данная беременность третья, первая закончилась нормальными родами, вторая — самопроизвольным абортом. Положение плода продольное, ко входу в малый таз предлежит тазовый конец, родовая деятельность регулярная. В процессе обследования излились околоплодные воды, после чего отмечено урежение сердцебиения плода до 100 уд/мин.
При влагалищном исследовании: открытие маточного зева полное, плодного пузыря нет, во влагалище прощупывается выпавшая пульсирующая пуповина. Ягодицы плода в узкой части полости малого таза.
Диагноз? Что должен предпринять врач, ведущий роды?
Задача 3.
Первородящая 23 лет доставлена бригадой скорой помощи в родильный дом после припадка эклампсии, который произошел дома. Беременность 37-38 нед, состояние тяжелое, сознание заторможено. Кожные покровы бледные, отмечаются выраженные отеки ног, АД 150/100 мм рт.ст., пульс 98 в 1 мин.
Диагноз? Какой комплекс лечебных мероприятий следует провести при поступлении? Тактика ведения беременной?
Задача 4.
Первобеременная 38 лет направлена на ультразвуковое исследование при сроке беременности 31-32 нед. Окружность живота 110 см, высота стояния дна матки 34 см, масса женщины 80 кг, рост 155.
Предположительный диагноз? Какова цель исследования?
Задача 5.
В родильный дом бригадой скорой помощи доставлена беременная, предъявляющая жалобы на головную боль и боли в эпигастральной области. Пульс 100 ударов в 1 мин, отеки лица, живота, ног. Размеры матки соответствуют сроку доношенной беременности, матка в постоянном тонусе, болезненная, сердцебиение плода глухое.
Диагноз? План ведения?
Задача 6.
У роженицы 20 лет во втором периоде своевременных родов, когда головка плода была расположена в узкой части полости малого таза, произошел припадок эклампсии.
Диагноз? Какова тактика дальнейшего ведения родов?
Задача 7.
У женщины 29 лет при сроке беременности 30-31 нед и наличии вялотекущего гестоза в течение трех недель на фоне повышения АД до 170/100 мм рт.ст. появились головная боль и затрудненное носовое дыхание, уменьшился диурез.При эхографии выявлены отставание фетометрических показателей на 2 нед и маловодие, при допплерометрии: увеличение резистентности кровотоку в обеих маточных артериях и «критическое» состояние плодово-плацентарного кровотока.
При влагалищном исследовании — «незрелая» шейка матки.
Диагноз? Какова должна быть тактика ведения?
Задача 8.
В родильный дом бригадой скорой помощи доставлена женщина без сознания после трех припадков эклампсии при беременности 32 нед. Состояние крайне тяжелое, АД 180/120 мм рт.ст., анурия. Сердцебиение плода глухое, 142 уд/мин. Шейка матки отклонена кзади, плотная, канал шейки матки закрыт, воды не изливались.
Диагноз? Тактика ведения беременной?
Задача 9.
У роженицы роды продолжаются около 10 ч. Околоплодные воды не изливались. Внезапно пациентка побледнела, появились сильные распирающие боли в животе, матка в постоянном тонусе. Сердцебиение плода 100-110 уд/мин. При влагалищном исследовании: открытие ма-
точного зева полное, плодный пузырь цел, напряжен, предлежащая головка в узкой части полости малого таза. Диагноз? Тактика ведения?
Задача 10.
Больная 30 лет поступила в стационар в связи с жалобами на боли внизу живота и мажущие кровянистые выделения из половых путей. В анамнезе два самопроизвольных аборта с повторным выскабливанием полости матки.
При влагалищном исследовании: шейка матки сохранена, наружный зев пропускает кончик пальца, матка увеличена до 6-7 нед беременности, придатки не определяются, своды глубокие. Последняя менструация 2 мес назад.
Ваш предположительный диагноз? Дифференциальный диагноз? Что следует предпринять для уточнения диагноза? Дальнейшая тактика врача?
Задача 11.
У повторнородящей, у которой установлено смешанное ягодичное предлежание плода, во втором периоде родов отмечено выпадение петли пуповины, урежение сердцебиения плода до 100 уд/мин и глухость сердечных тонов. При влагалищном исследовании обнаружено, что ягодицы и стопы плода находятся в полости малого таза, во влагалище определяется выпавшая петля пуповины.
Диагноз? Какую тактику следует избрать?
Задача 12.
Первородящая находится во втором периоде родов. В процессе наблюдения за роженицей отмечено урежение сердцебиения плода до 90-100 уд/мин, которое не выравнивается после потуги. При влагалищном исследовании выявлено, что головка плода находится в узкой части полости малого таза, сагитальный шов в правом косом размере, малый родничок обращен влево кпереди.Диагноз? Тактика ведения родов?
Задача 13.
В родильный дом доставлена беременная, предъявлявшая жалобы на боли в животе, кровянистые выделения из половых путей. Срок беременности 35-36 нед. Беременность протекала с явлениями гестоза.
Общее состояние средней тяжести, пульс 90 в 1 мин, АД 130/90 — 140/90 мм рт.ст. Матка увеличена соответственно сроку беременности, напряжена. Сердцебиение плода 160-170 уд/мин, глухое. При влагалищном исследовании: шейка матки сохранена, из половых путей умеренные кровянистые выделения, головка плода слегка прижата ко входу в малый таз.
Какой диагноз наиболее вероятен? Что необходимо предпринять?
Задача 14.
Второй период своевременных родов двойней. После рождения первого плода массой 2900 г произведено влагалищное исследование, при котором выявлено, что второй плод находится в поперечном положении, головка плода справа, сердцебиение плода ритмичное, 132 удара в минуту, на уровне пупка.
Какова тактика дальнейшего ведения родов?
Задача 15.
В женскую консультацию обратилась повторнобеременная при сроке беременности 25-26 нед с жалобами на кровянистые выделения из половых путей, появившиеся утром после сна. В анамнезе одни роды и два медицинских аборта.
При наружном осмотре установлено, что размеры матки соответствуют сроку беременности, матка не возбудима при пальпации. Плод в тазовом предлежании, сердцебиение плода ясное, ритмичное.
Кровянистые выделения из половых путей скудные.
Диагноз? Тактика врача женской консультации?
Задача 16.
В родильный дом доставлена роженица, во II периоде родов, у которой установлено запущенное поперечное положение и выпадение ручки плода. Сердцебиение плода не выслушивается.
Диагноз? Какой способ родоразрешения возможен в данной ситуации?
Поделитесь с Вашими друзьями:
Page 3
Беременная 32 лет, беременность доношенная. В анамнезе 1 роды, масса ребенка 4200, три аборта, последний осложнился кровотечением и повторным выскабливанием стенок полости матки. Настоящая беременность — четвертая. Окружность живота 110 см, высота дна матки 40 см. Головка прижата ко входу в таз. Произведено УЗИ. См. протокол.
Диагноз? Какие осложнения возможны в родах? Какие профилактические мероприятия Вы проведете?
Задача 38.
Срочные роды. В анамнезе четыре искусственных аборта, последний осложнился метроэндометритом, лечилась в стационаре. Родилась доношенная девочка весом 4100,0, длина 53 см. Моча выделена катетером. Через 10 минут после рождения плода, началось кровотечение из половых путей. Признаков отделения плаценты нет. Выделилось 250 мл крови, кровотечение продолжается.
Диагноз? План ведения?
Поделитесь с Вашими друзьями:
Page 4
Диагноз. Ранний послеродовый период. Геморрагический шок. План. Лечение шока. Инфузионно-трансфузионная терапия, продолжить капельное введение окситоцина.
Задача 36.
Диагноз. Ранний послеродовый период. Гипотонические кровотечение. Геморрагический шок.
План ведения. Ручное обследование стенок полости матки. Бережный дозированный наружно-внутренний массаж матки, введение плазмы и ингибиторов фибринолиза, кристаллоидных и коллоидных растворов. При отсутствии эффекта чревосечение, перевязка внутренних подвздошных артерий, удаление матки.
Поделитесь с Вашими друзьями:
Page 5
БЕРЕМЕННОСТЬ И РОДЫ ПРИ УЗКОМ ТАЗЕ
1. К современным особенностям узких тазов относятся:
- преобладание легких степеней сужения
- отсутствие абсолютных степеней сужения
- появление «стертых», плохо диагностируемых форм
- возрастание частоты клинически узкого таза
- все вышеперечисленное
2. Причинами формирования анатомически узкого таза являются:
- гормональные нарушения (гипоэстрогения, гиперандрогения)
- остеопороз
- туберкулез костной системы
- травмы таза, позвоночника
- все вышеперечисленное
3. Причинами формирования анатомически узкого таза являются:
- рахит
- чрезмерные физические нагрузки
- остеопороз
- деформации позвоночника (кифоз, сколиоз)
- все вышеперечисленное
4. К наиболее часто встречающимся формам анатомически узкого таза относится:
- кифотический
- поперечносуженный
- кососмещенный
- плоскорахитический
- спондиллолистетический
5. К редко встречающимся формам анатомически узкого таза относят все кроме:
- остеомалятический
- плоский
- кососмещенный, кососуженный
- суженный экзостозами, переломами
- кифотический
6. В основу классификации по степени сужения (Малиновского, Литцмана) положен следующий размер:
- диагональная конъюгата
- наружная конъюгата
- истинная конъюгата
- поперечный размер плоскости входа
- межостный размер
7. первой степени анатомического сужения таза соответствуе следующий размер истинной коньюгаты
- 7,4-6,5 см
- 8,9-7,5 см
- 10,5-9 см
- менее 6,5 см
- 10,5-11см.
8. Истиную коньюгату можно определить по всем размерам кроме:
- наружной коньюгаты
- индекса Соловьева
- диагональной коньюгаты
- вертикальной диагонали ромба Михаэлиса
- поперечного размера входа в малый таз
9. диагностика анатомически узкого таза включает
- пельвиометрию
- наружный осмотр
- влагалищное исследование
- сбор анамнеза
- всё вышеперечисленное
10. Какой форме сужения таза соответствуют следующие размеры: 23-26-29-20
- общеравномерносуженному
- простому плоскому
- поперечносуженному
- плоскорахитическому
- общесуженному плоскому
Источник: https://zodorov.ru/fond-ocenochnih-sredstv-v3.html?page=49
Беременность и роды при наличии рубца на матке
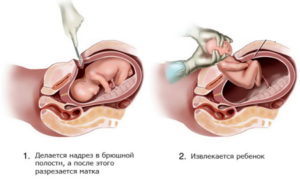
Многие женщины, при наличие рубца на матке, опасаются беременеть. Оправдан ли такой страх? Повреждение матки при родах, абортах и других вмешательствах устраняется оперативным путем — накладываются швы. После заживления образуется рубец — нарост из соединительной ткани, которая со временем заменяется мышечной.
Его состояние имеет значение для протекания последующей беременности и родовой деятельности. Если у женщины родовая деятельность закончилась посредством кесарево сечения, то беременеть рекомендуется не раньше, чем через 2-3 года. Заживший рубец осматривается гинекологом при планировании последующей беременности или уже после зачатия.
Различают 2 его состояния — полноценный и неполноценный. Состоятельным или полноценным считается тот, что при пальпации не вызывает болевых ощущений и практически не выделяется. Неполноценный или несостоятельный — еще сильно ощущается и вызывает дискомфорт при осмотре гинекологом.
Если произошло зачатие, а при осмотре обнаружилась несостоятельность рубца — это грозит некоторыми осложнениями, поэтому лучше проходить обследование до очередной беременности.
Факторы риска при наличии рубца и возможные осложнения
Рубец на матке, если он зажил полностью и ткань успела восстановиться, ничем не угрожает ни матери, ни ребенку.
Несостоятельный рубец может вызвать:
- Выкидыш на любом сроке.
- Патологию формирования и функций плаценты.
- Разрыв по старому шву.
Чтобы беременность и роды прошли удачно, важно дождаться полного заживления рубца, а так же выбрать для родов хороший медцентр.
Особенности беременности с рубцом на матке
Несмотря на то, состоятельный рубец или нет, на протяжении всей беременности за будущей матерью ведется строгое наблюдение. При каждом плановом осмотре, гинеколог ощупывает рубец и проводит ультразвуковое исследование.
На 35 неделе полностью анализируется состояние беременной, предполагаемые размер и вес малыша, расположение плода и плаценты. Принимается решение о том, каким способом будут проходить роды.
Так же предлагается госпитализация за несколько недель до родоразрешения.
Особенности ведения родов с рубцом на матке
В большинстве случаев беременным женщинам с рубцом на матке рекомендуется кесарево сечение. На современном этапе, когда существуют препараты, усиливающие восстановление клеток и пластические швы, возможный вариант естественных родов.
Показания к естественному родоразрешению:
- Наличие одного состоятельного рубца.
- Рубец находится в нижней части матки.
- Беременность протекает нормально.
- Предыдущий ребенок полностью здоров.
- Подтверждение УЗИ о нормальном состоянии матки.
- Некрупный плод.
Показания к родовой деятельности посредством оперативного вмешательства при рубце на матке:
- Продольный шов.
- Третьи или четвертые роды по счету.
- Крупный ребенок.
- Неправильное предлежание.
- Ультразвуковое исследование показывает несостоятельность рубца.
- Плацента располагается на рубце или очень низко.
В одном и втором случае роды проходят под наблюдением специалистов, после акушеры тщательно осматривают состояние матки под наркозом.
Разрыв матки по старому рубцу
Если беременность проходила нормально, то вероятность осложнений во время родов сводится к нулю. Однако остается опасность расхождения тканей по старому шву как во время вынашивания плода, так и родов.
Все зависит от вида рубца и его состояния на момент беременности. Разрыв по старому шву происходит чаще при вертикальном рубце. Такой делали в былые годы при кесаревом сечении, сейчас применяется он только в экстренных случаях.
На современном этапе при кесаревом сечении в основном используется горизонтальный разрез, который редко расходится после заживления во время последующей беременности.
Если разрыв все же случается при вынашивании плода, то необходимо срочно обращаться за медицинской помощью, существует реальная угроза жизни матери и ребенка. Определить его можно по таким симптомам:
- Сильная боль на месте старого шва.
- Образование над лобком под кожей твердой округлости (голова плода может пролезть в образовавшуюся брешь).
- Болевые ощущения в брюшной полости.
Во время родов подключаются еще такие признаки:
- Ребенок начал выходить и резко вернулся назад.
- Пропали схватки или стали слабее.
- В момент затихания схваток сильная боль продолжается.
- Меняются показатели сердечного ритма плода.
Источник: https://40-nedel.ru/1330-Kak-vliyaet-rubec-na-matke-na-rody-i-beremennost.html