Скелетная дисплазия плода узи 36 недель
Распространенные мягкие УЗИ-маркеры пороков развития плода
В главе, посвященной пренатальной диагностике, упоминалось, что часто при проведении УЗИ находят «мягкие» или «малые» признаки, которые могут ассоциироваться с врожденными пороками развития или же быть проявлением нормы. Их находят в 5% всех беременностей. Но часто такие находки вызывают стрессовую ситуацию у женщины, так как она не получает достаточно информации в отношении прогноза беременности или же информация ложная.
К распространенным мягким УЗИ-признакам относят увеличенную шейную складку и короткую носовую косточку в первом триместре, что было обсуждено в главе о пренатальном генетическом скрининге. Во втором триместре часто встречаются вентрикуломегалия, гиперэхогенный кишечник, расширение почечных лоханок, внутрисердечный гиперэкогенный фокус, короткая бедренная кость и другие.
Вентрикуломегалия
Расширение желудочков мозга называют вентрикуломегалией. Очень часто ошибочно такое состояние мозга путают с гидроцефалией.
Вентрикуломегалия (чаще всего речь идет о боковых (латеральных) расширенных желудочках) встречается как изолированный признак в 30-60% случаев, в остальных – она связана с наличием других пороков развития. Это состояние мозга находят в 0.3-1.5 на 1000 новорожденных.
Причин возникновения вентрикуломегалии несколько. Расширение желудочков может возникать как результат повышения внутричерепного давления, нарушения обмена черепно-мозговой и спинно-мозговой жидкости, из-за поражения тканей мозга.
В 5% случаев развитие вентрикуломегалии наследственное (передается через Х-хромомеру), а также может быть проявлением комплексных наследственных синдромов.Первичное заражение рядом инфекций (токсоплазмоз, сифилис, ЦМВ-инфекция, краснуха) может быть причиной возникновения вентрикуломегалии. Чаще всего причина неизвестна.
До 16-18 недель беременности расширение желудочков мозга почти не встречается, поэтому обнаружение вентрикуломегалии бывает чаще всего со второй половины беременности.
Так как плод растет, важно учитывать срок беременности и знать его до постановки диагноза. Средние размеры диаметра боковых желудочков составляют 7.6 мм+/- 0.6 мм с 14 по 38 неделю.
Если диаметр больше 1 см (10 мм), говорят о вентрикуломегалии.
Различают легкую или пограничную (10-15 мм), среднюю или умеренную (больше 15 мм, но с сохраненной корой мозжечка — больше 3 мм), и тяжелую или острую (размеры желудочков больше 15 мм и кора мозжечка меньше 3 мм) вентрикуломегалии.
Изолированная легкая и средняя вентрикуломегалии не ухудшают исход беременности, однако в 2-3% случаев будут обнаружены хромосомные нарушения, чаще всего синдром Дауна. В ассоциации с другими пороками развития прогноз беременности плохой, сопровождается мертворождением, рождением детей-калек или умственно отсталых.
При обнаружении вентрикуломегалии необходимо провести детальное анатомическое УЗИ, кариотипирование плода и пройти генетическую консультацию. Тактика ведения беременности и родоразрешения будет зависит от результатов обследования – от наблюдения без вмешательства до прерывания беременности.
Гиперэхогенный кишечник
Повышенная эхогенность кишечника плода при проведении УЗИ встречается в 0.1-8% беременностей во втором и третьем триместрах.
Некоторые врачи предлагают использовать шкалу эхогенности, чтобы определить степень «нормальности» и отклонений от нормы.
Первая степень характеризуется незначительной (слабой) эхогенностью, вторая степень считается умеренной, а третья степень – увеличенной эхогенностью, или гиперэхогенностью.Причины гиперэхогенности могут быть разными и должны учитываться факторы риска беременности, состояние плода и наличие других отклонений. Чаще всего гиперэхогенность кишечника связывают с инфицированием плода, хромосомными и генетическими аномалиями, гипоксией плода.
В изолированном виде гиперэхогенность кишечника не влияет на прогноз беременности. При наличии других отклонений такой УЗИ-признак сочетается с внутриутробной задержкой роста плода и внутриутробной гибелью плода почти в 25% случаев. В 3-25% случаев гиперэхогенный кишечник встречается при синдроме Дауна, а в 3-5% случаев – при кистозном фиброзе.
При обнаружении гиперэконеного кишечника проводится такое же обследование, как и при обнаружении других мягких УЗИ-признаков, ассоциируемых с хромосомными аномалиями.
Расширение почечных лоханок
Расширение почечных лоханок (пиелоэктазия), одностороннее или двухстороннее, может ассоциироваться со многими диагнозами, в том числе с врожденными пороками и наследственными хромосомными и генетическими синдромами. Его находят в 2% случаев беременности.
Так как размеры плода, в том числе его почек, увеличиваются с прогрессом беременности, до сих пор нет четких критериев постановки диагноза пиелоэктазии. Самый сложный вопрос – какое минимальное расширение почечных лоханок считать за норму.
Большинство врачей считают пиелоэктазией расширение почечной лоханки больше 4 мм до 32 недель и больше 7 мм после 36 недель. Расширение почечной лоханки больше 10 мм считается выраженной пиелоэктазией или гидронефрозом.
Пиелоэктазия встречается у мальчиков-плодов в два раза чаще, чем у девочек.
Самыми частыми причинами тяжелой пиелоэктазии и гидронефроза является закупорка (непроходимость) мочеточника, когда отток мочи из почки нарушается.
Реже встречается непроходимость нижних мочевыводящих путей, чаще всего у мальчиков, из-за наличия уретрального клапана (синдром нижней уретральной обструкции – LUTO).
Пиелоэктазия встречается при пороках развития почечной системы и нижних отделов кишечника.
Односторонняя пиелоэктазия, если расширение не превышает 8 мм, проходит самостоятельно в большинстве случаев в третьем триместре или после родов. Если расширение больше, нередко дети нуждаются в обследовании и хирургической коррекции в раннем детстве.
Двухстороннее расширение почечных лоханок требует серьезного подхода в поиске аномалий развития мочевыделительной системы, а также в диагностике хромосомных и других аномалий плода.В тяжелых случаях для сохранения почек проводят прокол почки или мочевого пузыря и дренаж скопившейся мочи, а также шунтирование (введение зонда) для оттока мочи.
Часто после родов такие дети требуют хирургическое лечение в первые дни жизни.
Внутрисердечный гиперэхогенный фокус
Внутрисердечный гиперэхогенный фокус представляет собой небольшую структурную область в основании папиллярных (сосочковых) мышц, и его часто описывают как микро кальцинацию или микро минерализацию этого участка. Чаще всего такие изменения находят в левом желудочке, но иногда гиперэхогенный фокус бывает в правом или обеих желудочках.
Изолированный гиперэхогенный фокус встречается в 0.5-20% беременностей. В среднем, до 7% беременностей сопровождаются наличием таких изменений. Считается, что в 17-20% случаев такой диагноз может быть ошибочным из-за технических погрешностей УЗИ-аппарата.
Хотя некоторые врачи утверждают, что такой УЗИ-маркер может ассоциироваться с хромосомными аномалиями, в изолированном виде, то есть при отсутствии других отклонений, внутрисердечный гиперэхогенный фокус не является признаком наличия возможных хромосомных нарушений.
Данные о том, что внутрисердечный гиперэхогенный фокус ассоциируется с синдромом Дауна, противоречивые.
Короткая бедренная кость
Измерение длины бедра у плода проводят со второй половины беременности. О короткой бедренной кости или коротком бедре говорят тогда, когда размеры бедра выходят за пределы 5-10 перцентили. У маленьких плодов и у тех, кто отстает в росте, этот признак может быть проявлением нормы.
В 50% случаев нахождения такого отклонения имеются другие отклонения в развитии, а в 20% случаев находят отклонения в росте плода без наличия аномалий. Слишком короткая бедренная кость может ассоциироваться с скелетной дисплазией (15% случаев) или хромосомными аномалиями, в том числе синдромом Дауна.
Изолированная короткая бедренная кость не ассоциируется с хромосомными аномалиями.
При обнаружении короткой бедренной кости всегда важно уточнить срок беременности, исключить задержку роста плода, наличие других отклонений в развитии и хромосомных аномалий.
Источник: https://doctorberezovska.com/rasprostranennye-myagkie-uzi-markery/
Дисплазия при беременности
В период планирования беременности либо уже после её наступления при обследовании женщины порой выявляются разные патологии, включая дисплазию.
Раннюю дисплазию врач способен не диагностировать, заболевание никак не проявляется, не вносит коррективы в интимную близость партнёров.
Беременность способна протекать на фоне дисплазии, однако в период планирования будущего ребёнка следует пройти обследование, вылечить возможные скрытые заболевания, избегая осложнений во время вынашивания малыша. Различают ряд видов дисплазии при беременности.
Дисплазия шейки матки
Наличие дисплазии, выявленной в период беременности женщины, не отразится на ходе беременности либо здоровье малыша. Если установлена вероятность выносить здорового ребёнка, не стоит делать операцию по удалению дисплазии, высока возможность инфицирования плода, выкидышей, риск внутриутробной гибели плода.
Важным моментом при беременности вовремя провести цитологическое обследование и по полученным результатам обсудить с лечащим врачом дальнейшее лечение.
При положительной картине не следует соглашаться на проведение кольпоскопии, при исследовании применяется уксусная кислота, лишнее вмешательство в организм беременной женщины, как минимум, нецелесообразно.
Лучше отказаться от биопсии, процедуру проводят в случае острой необходимости.
Лечение дисплазии желательно провести до беременности, при тяжёлых случаях заболевания удаляется часть шейки матки. Для зачатия и вынашивания ребёнка факт не играет роли. Роды протекают естественным путём при любой степени дисплазии, при отсутствии прочих противопоказаний.Дисплазия при беременности, выявленная в шейке матки, обязана быть вылечена вовремя, не допуская шанса переродиться в злокачественную опухоль. Дисплазия представляет изменение клеток строения эпителия, слоя формирующего шейку матки. Известны три степени.
Лёгкая степень – простая в лечении, но затягивать процесс не стоит. С лёгкой степени дисплазия с лёгкостью перейдёт в среднюю, где поражаются глубокие слои эпителия.
Потом наступает тяжёлая степень, где уже обязательно потребуется консультация гинеколога-онколога, возможно удаление части шейки матки.
Причины появления синдрома, способы лечения
Причины возникновения дисплазии у женщин в возрасте от 15 до 45 лет, ведущих энергичную половую жизнь, элементарны. Преждевременное начало сексуальной жизни, периодическая активная смена партнёров, возможные инфекции и заболевания, полученные половым путём.
Сюда включается отсутствие здорового и спортивного образа жизни, курение. Продолжительный приём гормональных оральных контрацептивов или КОКов, возможные гормональные нарушения в организме женщины любого детородного возраста.
Причиной происхождения дисплазии становится наличие вируса папилломы человека, ослабление иммунной системы в период беременности либо стрессовых переживаний.
Дисплазия шейки матки протекает без симптомов, однако появление выделений с характерным цветом обязаны насторожить женщину. Единственной возможностью выявить заболевание становится прохождение ежегодного обследования у гинеколога, сдача анализа на цитологию. В период планирования беременности требуется сначала вылечить заболевание, затем готовиться к счастливому материнству.
Лечащий врач пропишет медикаментозное лечение, параллельно назначит терапию сопутствующих инфекционных заболеваний. В случае отсутствия положительной динамики в лечении врач посоветует операбельное вмешательство. Известен ряд методов удаления поражённых клеток эпителия. К примеру:
- Криодеструкция – воздействие низких температур строго на поражённые участки ткани.
- Лазерная вапоризация – удаление лазером повреждённых клеток, побочным действием вмешательства становится ожог тканей.
- Эксцизия, или биопсия – удаление электроножом поражённого участка.
- Электрическая эксцизия, или прижигание током, при операции образуются грубые рубцы, не позволяющие при родоразрешении полностью раскрыть шейку матки.
- Радиоволновая коагуляция при помощи тока высокой частоты.
- Аргоноплазменная коагуляция, бесконтактный метод удаления тканей, четкое воздействие аргоном на глубину очага. Способ не оставляет рубцов на ткани.
- Ампутация шейки матки. Операция возможна двумя способами: ножевой или ультразвуковой.
В период беременности лучше отказаться от лечения и вернуться к болезни уже после рождения долгожданного чуда.
Проведение операции в период планирования ребёнка снизит риск отклонений при беременности. Через 2-3 месяца после операции допустимо пробовать забеременеть, лечащий врач призван контролировать состояние шейки матки.
Во время беременности при недостаточности фолиевой кислоты у множества женщин появляется в мазках клеточная патология. Потербуется пройти курс лечения фолатами, через пару недель вновь пройти обследование, клеточные изменения должны прийти в норму, синтез ДНК стабилизируется.
Дисплазия шейки матки показывает обратимый процесс, важно следить за здоровьем и вовремя обращаться за медицинской помощью. Здоровье женщины важно для будущего детей.
Мезенхимальная дисплазия плаценты
Во время беременности при плановом прохождении ультразвукового исследования, врач-узист способен обнаружить увеличенную плаценту, не соответствующую степени развития календарному либо акушерскому сроку беременности.
После получения результатов исследования УЗИ требуется срочно посетить врача, наблюдающего беременность. Возможно, доктор предложит сдать анализы или провести дополнительное обследование. Увеличенная плацента опасна для плода и диагностируется как заболевание – мезенхимальная дисплазия плаценты.
Причины появления дисплазии
Функционирование плаценты у беременной женщины может дать сбой. При тщательном клиническом исследовании, гистологической экспертизы, появляется возможность выявить формирование осложнений у матери, перинатальных отклонений у плода.
Состояние плаценты у беременных женщин с формами мезенхимальной дисплазии характеризуются незрелостью ворсин, признаками инфицирования плаценты у беременных, в сочетании с низким предлежанием плаценты в полости матки.
Последствием нарушения структуры плаценты становится недостаточное развитие плода, включающее замедленный рост.
Нарушения структуры плаценты
Причины возникновения мезенхимальной дисплазии плаценты до конца не изучены, большинство практикующих врачей предполагают наличие врождённых патологий матери.
Дисплазия соединительной ткани, обнаруженной у будущего отца, способна повлиять на развитие совместного плода.При оплодотворении яйцеклетки сперматозоидом с патологией дисплазии часть ДНК передаётся будущему ребёнку, соответственно, наследуются болезни.
Осложнения беременности при диагностировании мезенхимальной дисплазии
Заболевание возможно диагностировать с помощью УЗИ, похожими признаками обладает пузырный занос.
Потребуется сделать контрольное ультразвуковое исследование через две недели и подтвердить либо опровергнуть наличие синдрома мезенхимальной дисплазии.
После подтверждения синдрома беременную кладут в стационар, у женщины возникают различные угрозы и степени их развития, связанные с неблагоприятным протеканием беременности:
- Естественное прерывание беременности или выкидыш способен случиться на любой неделе беременности, возможно, на ранних сроках. Женщина может не знать о случившейся беременности, списать всё на длительную задержку менструации либо необычное недомогание во время её протекания, не догадываясь о возможности забеременеть.
- Преждевременные роды на ранних неделях беременности. Роды могут начаться с 20 недели беременности, что несёт сильные риски для здоровья и жизни малыша. Как правило, при соблюдении ряда рекомендаций, постельного режима, отсутствии стрессовых ситуаций данную угрозу возможно избегать и доносить малыша до 36 недели.
- Послеродовое кровотечение. Может начаться на вторые сутки после родов. Потребуется срочное медицинское вмешательство, принятие экстренных мер по восстановлению здоровья родильнице.
- Задержка развития плода, при указанном виде дисплазии питательные вещества, получаемые от матери с употребляемой пищей, витаминные комплексы не поступают через кровотоки плаценты, малыш их не получает.
- Гипоксия плода в связи с кислородным голоданием. Нехватка кислорода в связи с увеличенной плацентой негативно влияет на плод, ребёнок не получает через плаценту достаточного питания для полноценного роста.
- Раннее излитие околоплодных вод, как следствие, искусственные роды. При протекании части околоплодных вод, выявленных ультразвуковым исследованием, существуют малые степени вероятности сохранить беременность. В случае вытекания большей части либо массы околоплодных вод следует медикаментозно стимулировать роды либо начать внеплановое кесарево сечение, в противном случае при истечении четырёх часов ребёнок способен погибнуть.
- Гестоз. Оложнение протекания беременности проявляется повышенным артериальным давлением, судорогами мышц ног, потерей белка с мочой, отёками конечностей либо живота. Провоцирует высокую смертность среди рожениц, высокую перинатальную смертность среди детей.
- Плацентарная недостаточность. Разновидность осложнений в период протекания беременности, при которой формируется задержка развития плода.
- Замирание беременности на сроках первого триместра. Диагностируется с помощью УЗИ или ЭКГ плода.
Скрупулёзный контроль беременности, общее состояние матери, контроль развития плода становятся главными моментами после тщательного изучения анализов беременной с целью раннего диагностирования различных патологий и заблаговременного планирования способа родоразрешения. При наличии заболевания врачи часто разрешают провести естественные роды, при стабильных показателях матери и плода, постоянном контроле шейки матки. Применяется местное обезболивание в процессе родов.
Мезенхимальная дисплазия плаценты представляет рост плацентарных тканей, превышающих срок беременности в несколько раз. Подобная аномалия приведёт к нарушению кровотока к плоду, вызвав хроническую гипоксию плода. Заболевание не подвергается лечению.
С рождением ребёнка плацента будет удалена, новая беременность проходит без осложнений. В случае благоприятного исхода родоразрешения болезнь никак не повлияет на ребёнка, если не передалась на генном уровне дисплазия соединительной ткани.
Последующую беременность возможно планировать уже через 1,5-2 года с момента благополучных родов. Дисплазия при беременности бывает выявлена на ранних стадиях и тщательно контролируется на протяжении срока беременности.
Источник: https://OtNogi.ru/bolezn/drugie/displaziya-pri-beremennosti.html
Узи врожденная дисплазия тазобедренных суставов (лекция на диагностере) — диагностер
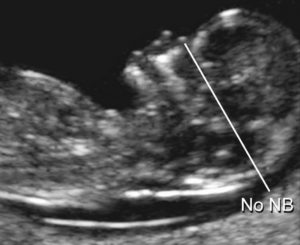
Тазобедренный сустав состоит из головки бедренной кости и вертлужной впадины. Вертлужную впадину образуют подвздошная, седалищная и лобковая кости. У детей три кости соединяет Y-хрящ. К 16-ти годам Y-хрящ окостенеет, тогда образуется единая безымянная кость.
К костному краю вертлужной впадины прикрепляется волокнисто-хрящевая суставная губа, которая увеличивает охват головки и выполняет роль присоски. Кнаружи от суставной губы крепится суставная капсула; головка и большая часть шейки оказываются в полости сустава.
Нажимайте на картинки, чтобы увеличить.
Врожденная дисплазия тазобедренных суставов встречается с частотой 6-20 случаев на 1000 новорожденных. При дисплазии костный край вертлужной впадины неполноценно развит, головка бедренной кости смещается кнаружи (подвывих) или выходит за пределы впадины (вывих).
От постоянного трения о сверхподвижную головку суставная губа превращается в плотное фиброзное кольцо, суставная капсула растянута и утолщена. Если образуются спайки между суставной губой и дном впадины или суставной капсулой и подвздошной костью, вправление вывиха затруднено.
Признаки дисплазии тазобедренного сустава: разная длина ног, асимметрия ягодичных складок, ограничение разведения бедер. Когда вертлужная впадина неглубокая, то головка легко вывихивается и вправляется при пробе Барлоу-Ортолани.
Младенец лежит на спине, ноги согнуты в коленях и приведены к средней линии. Деликатно надавите на колено вдоль оси бедра, при вывихивание слышно щелчок. Постепенно разводите ноги, вправление вывиха также сопровождает щелчок.
Нагрузка на кости определяет их форму. Если головка бедра сверхподвижная или вывихнута, то кости и связки тазобедренного сустава развиваются уродливо. Ранняя диагностика врожденной дисплазии тазобедренного сустава определяет эффективность лечения и исход.
Узи тазобедренных суставов у младенцев
У новорожденного головка бедренной кости хрящевой плотности, что позволяет оценивать вертлужную впадину методом УЗИ. У детей старше 6 месяцев возможности ультразвука ограничены из-за окостенения краев впадины и частично головки.
Младенец лежит на спине или на боку. Бедро оценивают в нейтральном (15-20°) и согнутом (90°) положениях. Линейный датчик 7-15 МГц располагают в проекции большого вертела параллельно (1) или перпендикулярно (2) поясничному отделу позвоночника.
На первом этапе тазобедренный сустав сканируют в продольной плоскости. Проводят основные линии, измеряют костное покрытие головки, расстояние от лобковой кости до головки, ∠α и ∠β, а также определяют тип строения по Графу.
На втором этапе оценивают стабильность тазобедренного сустава сустава при пробе Барлоу-Ортолани. В нестабильном суставе костное покрытие головки уменьшается, а расстояние от лобковой кости до головки и ∠β увеличиваются.На третьем этапе тазобедренный сустав сканируют в поперечной плоскости. В случаях нестабильности, подвывиха или вывиха определяют кпереди или кзади смещается головка при пробе Барлоу-Ортолани.
Продольное сканирование тазобедренных суставов
Датчик располагают в проекции большого вертела параллельно поясничному отделу позвоночника. Найдите самое глубокое место вертлужной впадины. Отрегулируйте наклон датчика, чтобы линия тела подвздошной кости лежала строго горизонтально (2).
Пока головка бедренной кости хрящевой плотности, имеется акустическое окно для исследования вертлужной впадины. При продольном сканировании документируют по два снимка: первый — обзорный, второй — с линиями и углами.
Проведите базовую линию по наружному контуру подвздошной кости и обозначьте головку бедренной кости, аппарат автоматически вычисляет степень костного покрытия головки. Костное покрытие головки в случаях предвывиха 40-50%, подвывиха 1,5 мм (3). Толстый хрящ лобковой кости считают вариантом нормы (4).
Линии костной (красная) и хрящевой (зеленая) крыши проходят через костный выступ, а так же начало Y-хряща и центр гиперэхогенного кончика суставной губы, соответственно. Степень развития костной крыши определяет ∠α, а хрящевой крыши ∠β.
Если край подвздошной кости округлый, костный выступ определяют в точке перехода дуги наружного контура вертлужной впадины в дугу наружного контура подвздошной кости. Обратите внимание, все линии проходят по наружному контуру костей.
Тип 1: ∠α>60°, костное покрытие головки >50%
1а: ∠β
Источник: http://diagnoster.ru/uzi/lektsii/uzi-displazii-tazobedrennyih-sustavov/
Норма и патология на УЗИ головы плода при беременности в 1, 2 и 3 скрининг
УЗИ для беременных является скрининговым методом обследования. Медицинский термин « ультразвуковой скрининг» — это осмотр абсолютно всех беременных женщин в установленные сроки с целью выявления внутриутробных пороков развития плода.
Скрининговое исследование проводится трехкратно в течение беременности:
- I скрининг – в 11-14 недель;
- II скрининг – в 18-22 недели;
- III скрининг – в 32-34 недели.
Узи головы плода на 1 скрининге
Будущей маме в конце I триместра назначают первый скрининг УЗИ для того, чтобы внутриутробно исключить такие грубые пороки развития головы плода, как патологию головного мозга, костей черепа и лицевого скелета.
Врач оценивает следующие структуры плода:
- контуры костей свода черепа на их целостность;
- структуры головного мозга, которые в норме выглядят в виде «бабочки»;
- проводит измерение длины носовой кости плода (в 11 недель указывают ее наличие или отсутствие, а в 12-14 недель – норма от 2 до 4 мм);
- бипариетальный размер (БПР) головы – измеряется между наиболее выступающими точками теменных костей плода. Среднее нормативное значение БПР в сроке 11-14 недель от 17 до 27 мм. Эти показатели врач посмотрит в специальной таблице.
Если с Вашим плодом все в порядке, в протокол УЗИ врач запишет следующее:
- кости свода черепа – целостность сохранена;
- БПР -21 мм;
- сосудистые сплетения симметричны, в форме «бабочки»;
- длина носовой кости – 3 мм.
Какая встречается патология головы во время проведения первого УЗИ-скрининга?
Особое внимание уделяется оценке длины носовой кости плода. Это информативный критерий ранней диагностики синдрома Дауна.
Осмотр костей черепа уже в конце I триместра дает возможность выявления таких тяжелых отклонений развития, как:
- акрания;
- экзэнцефалия;
- анэнцефалия;
- черепно-мозговая грыжа.
Анэнцефалия — наиболее частый порок ЦНС, при котором полностью отсутствует ткань мозга и кости черепа.
Экзэнцефалия — кости черепа также отсутствуют, но имеется фрагмент мозговой ткани.
Акрания — порок развития, при котором мозг плода не окружен костями черепа.
Важно знать! При этих трех пороках наступает гибель ребенка. Поэтому при их обнаружении в любом сроке беременности предлагается ее прерывание по медицинским показаниям. В дальнейшем женщине необходима консультация генетика.
Черепно-мозговая грыжа — это выпячивание мозговых оболочек и мозговой ткани через дефект костей черепа. В таком случае требуется консультация нейрохирурга, чтобы выяснить, возможно ли исправить этот дефект при помощи операции после рождения ребенка.
Расшифровка УЗИ головы плода на 2 скрининге
Во время второго скрининга также пристальное внимание уделяется головному мозгу и лицевому скелету. Выявление патологии развития плода позволяет предупредить будущих родителей о возможных последствиях и получить информацию о долгосрочном прогнозе.
Важными показателями при осмотре являются бипариетальный размер (БПР), лобно-затылочный (ЛЗР) и окружность головки плода. Все эти важные измерения проводятся в строго поперечном сечении на уровне определенных анатомических структур.
Врач оценивает форму головы плода по цефалическому индексу (соотношение БПР/ ЛЗР). Вариантом нормы считаются:
- долихоцефалическая форма (овальная или продолговатая);
- брахицефалическая форма (когда череп имеет округлую форму).
Важно! Если у плода обнаружена лимонообразная или клубничкообразная форма головы, это плохо. Необходимо исключать генетические заболевания и сочетанные пороки развития.
Уменьшение этих показателей (маленькая голова у плода) – неблагоприятный признак, при котором нужно исключать микроцефалию (заболевание, для которого характерно уменьшение массы мозга и умственная отсталость).
Но не всегда маленькая окружность головы говорит о патологии.
Так, например, если все остальные размеры (окружность животика, длина бедра) также меньше нормы, это будет свидетельствовать о внутриутробной задержке развития плода, а не о пороке развития.
При увеличении БПР и окружности головки (большая голова плода) могут говорить о водянке головного мозга, о наличии мозговой грыжи. Если же при фетометрии (измерение плода) все остальные показатели тоже выше нормы, то увеличение БПР говорит о крупных размерах плода.
Ко времени второго скринига уже сформировались все анатомические структуры мозга и они хорошо визуализируются. Большое значение имеет измерение боковых желудочков мозга. В норме их размеры не должны превышать 10 мм (в среднем – 6 мм).
Обратите внимание! Если боковые желудочки головного мозга плода на УЗИ расширены от 10 до 15 мм, но при этом размеры головки не увеличены, такое состояние называется вентрикуломегалия.
К расширению боковых желудочков и вентрикуломегалии могут привести хромосомные аномалии, инфекционные заболевания мамы во время беременности, внутриутробная гипоксия плода.
Вентрикуломегалия может быть:
- симметричной (когда расширены боковые желудочки обоих полушарий мозга);
- асимметричной (расширение одного из желудочков или его рога, например, левосторонняя вентрикуломегалия);
- может существовать изолированно от пороков развития;
- или сочетаться с другими пороками.
При легкой и средней степени необходимо тщательное динамическое наблюдение за размерами желудочков мозга. В тяжелых случаях эта патология может перейти в водянку головного мозга плода (или гидроцефалию). Чем раньше и быстрее произойдет переход из вентрикуломегалии в гидроцефалию, тем хуже прогноз.
Очень трудно бывает ответить на вопрос родителей, насколько будут выражены при таком отклонении неврологические проявления у их будущего малыша и каким будет его психомоторное развитие. И если будет стоять вопрос о прерывании беременности после обнаружения данной патологии, следует последовать рекомендациям врачей.
Гидроцефалия — еще одна патология головного мозга, которая выявляется на УЗИ.
Это состояние, когда наблюдается увеличение размеров желудочков головного мозга более 15 мм за счет скопления жидкости (ликвора) в их полостях с одновременным повышением внутричерепного давления и приводящее к сдавлению или атрофии головного мозга. Как правило, для этой патологии характерно увеличение размеров головки плода.
Следует сказать, что наиболее неблагоприятным будет прогноз при сочетании вентрикуломегалии/гидроцефалии с другими пороками развития, хромосомными аномалиями, а также при изолированной гидроцефалии.
На втором скрининге особое значение отводится оценке анатомии мозжечка (он состоит из двух полушарий, которые соединены между собой, так называемым червем мозжечка). Мозжечок – в переводе означает «малый мозг», отвечает за координацию движений.Гипоплазия (недоразвитие) червя мозжечка может привести к плачевным последствиям:
- утрачивается способность держать равновесие;
- отсутствует согласованность мышц;
- теряется плавность в движениях;
- появляются проблемы с походкой (она становится пошатывающейся, как у пьяного);
- появляется дрожь в конечностях и головке ребенка, замедленная речь.
Очень важным для выявления этой патологии является измерение межполушарного размера мозжечка.
Делая «срез» через мозжечок врач оценивает размеры мозжечка, определяет червя мозжечка. В норме межполушарный размер мозжечка (МРМ) во 2 триместре равен сроку беременности.
Размер мозжечка плода по неделям беременности: таблица
| Срок беременности, нед | 95% | 50% | 5% |
| 14 | 1,4 | 1,2 | 1 |
| 15 | 1,5 | 1,3 | 1,1 |
| 16 | 1,6 | 1,4 | 1,2 |
| 17 | 1,8 | 1,6 | 1,4 |
| 18 | 1,9 | 1,7 | 1,5 |
| 19 | 2 | 1,8 | 1,6 |
| 20 | 2,2 | 2 | 1,8 |
| 21 | 2,3 | 2,1 | 1,9 |
| 22 | 2,6 | 2,3 | 2 |
| 23 | 2,7 | 2,4 | 2,1 |
| 24 | 2,9 | 2,6 | 2,3 |
| 25 | 3 | 2,7 | 2,4 |
| 26 | 3,2 | 2,9 | 2,6 |
| 27 | 3,3 | 3 | 2,7 |
| 28 | 3,5 | 3,2 | 2,9 |
| 29 | 3,6 | 3,3 | 3 |
| 30 | 3,8 | 3,5 | 3,2 |
| 31 | 3,9 | 3,6 | 3,3 |
| 32 | 4,1 | 3,8 | 3,5 |
| 33 | 4,3 | 4 | 3,7 |
| 34 | 4,5 | 4,2 | 3,9 |
| 35 | 4,7 | 4,4 | 4,1 |
| 36 | 4,9 | 4,6 | 4,3 |
| 37 | 5,2 | 4,8 | 4,4 |
| 38 | 5,4 | 5 | 4,6 |
| 39 | 5,6 | 5,2 | 4,8 |
| 40 | 5,9 | 5,5 | 5,1 |
Тщательному изучению подлежат:
- отражение УЗ – сигнала от срединной межполушарной щели (М-эхо);
- полость прозрачной перегородки;
- зрительные бугры;
- форму рогов боковых желудочков;
- мозолистое тело.
На втором скрининге могут быть выявлены аномалии такой структуры мозга, как мозолистое тело. Оно представляет собой сплетение нервных волокон, соединяющих правое и левое полушарие.
Если на срединном срезе головного мозга мозолистое тело четко не визуализируется, то можно думать о дисплазии, гипоплазии или агенезии мозолистого тела. Причиной данного отклонения могут быть наследственные, инфекционные факторы и хромосомные заболевания.
Все полученные цифровые показатели врач сравнивает со средне — статистическими нормами, указанными в специальных таблицах.
Исследование лицевого скелета во II триместре
Лицо плода – еще один важный предмет изучения в ходе ультразвукового скрининга.
При изучении на УЗИ лица плода и носогубного треугольника можно рассмотреть губы, нос, глазницы и даже зрачки. При определенных навыках врач увидит движения губами, включая высовывание языка, жевательные движения, открывание рта.
Можно диагностировать такие пороки, как расщелину губы и твердого неба:
- Расщелина с обеих сторон верхней губы в народе называется «заячьей губой».
- Расщепление тканей твердого и мягкого нёба, при котором имеется сообщение между ротовой и носовой полостью называют «волчьей пастью».
Нетрудно представить замешательство будущей мамы, когда ей сообщают, о таких проделках природы. Конечно, патология сложная и неприятная. Но современная медицина в состоянии провести хирургическую коррекцию и помочь таким малышам.
Для чего нужно УЗИ головы на 3 скрининге?
Цель третьего скрининга – подтвердить или опровергнуть выявленные отклонения и пороки развития, заподозренные при проведении II скрининга.
В обязательном порядке проводится обследование все тех же структур головного мозга и лицевого скелета.
Целью УЗИ- скрининга головы плода является тщательная изучение структур мозга и строения лица с целью выявления отклонений .
Если диагностированный порок развития является несовместимым с жизнью, то такую беременность врачи акушеры-гинекологи рекомендуют прерывать.
Если же прогноз будет благоприятным, то родители смогут получить консультацию специалистов по хирургической коррекции порока и своевременно начать лечение после рождения малыша.
Оксана Иванченко, акушер-гинеколог, специально для Mirmam.pro
Источник: https://mirmam.pro/uzi-golovy-ploda
Дисплазия тазобедренного сустава
- Определение
- Причины
- Симптомы
- Диагностика
- Профилактика
Определение
Дисплазия тазобедренного сустава (врождённый вывих бедра, displasia coxae congenita) — это внутриутробное недоразвитие составляющих тазобедренного сустава. Такая патология встречается в 16-ти на тысячу новорожденных детей, из которых только в 3-4 формируется вывих бедра.
Причины
Дисплазия тазобедренных суставов бывает двусторонней, но чаще встречается односторонняя, и у девочек (5:1) встречается чаще, в частности в тех, чьи матери имели эту патологию.
Генетически унаследованные дисплазии подтверждены наблюдениям во многих семьях. Если обнаружено дисплазию у одного ребенка, то риск ее возникновения в последующих детей в 10 раз выше, чем у здоровых семьях. Кроме этого, развитие дисплазии может вызываться гормональными нарушениями, которые обусловливают слабость связочно-капсульного аппарата тазобедренного сустава.
Бывают случаи этого заболевания в первородящих, у которых ригидность матки и упругие мышцы живота. Несомненно, что механический фактор способствует возникновению дисплазии бедра, что бывает при тазовом положении плода и гидродинамических околоплодных нарушениях.
Долгое время не было клинического разделения данной патологии, хотя много работ посвящено этиопатогенезу механически развивающей дисплазии. Термин «врожденный порок» заменяется термином «порок развития».
Указывают на три периода, во время которых возникает риск дисплазии. Первый период — это 12-я неделя внутриутробного развития, когда под влиянием различных условий бедро приводится, и тогда происходит значительное давление на Лимбус вертлужной впадины, а любые нарушения в развитии ее крыши создают условия для сдвига головки бедренной кости.
Второй период возникает тогда, когда начинаются движения в тазобедренном суставе плода (на 18-й неделе развития). Возникает перерастяжение капсулы и связок сустава, а перенапряжение прямой мышцы бедра является благоприятным фактором для осова головки бедренной кости.
Третий фактор имеется в случаях, когда есть тазовое положение плода или гидродинамические и гормональные нарушения, обусловливающие дисплазию.
Такой вредный фактор, как помощь при родах роженицы с узким тазом, не имеет существенного значения. Вредными являются длительно действующие патологические факторы. Роды с тазовым положением плода случаются в 3-4% случаев, то есть при продольном положении его тела, когда плод рождается ягодицами, а ножки согнутыми в тазобедренных или во всех суставах.Тогда бедро сильно сгибается, приводится и ротируется сторону, а малый вертел упирается в передний край вертлужной впадины, чем создается рычаг, который выталкивает головку бедренной кости с вертлужной впадины. Это приводит к перерастяжению связочно-капсульного аппарата сустава и нестабильности в нем.
При тазовом положении создаются худшие условия для развития плода, и поэтому чаще возникает дисплазия развития.
Таким образом, тазовое положение плода имеет существенное значение и является фактором риска, обуславливающим данную патологию тазобедренного сустава и сдвиг головки бедренной кости.
Более склонными к дисплазии являются новорожденные переношеные дети с большой массой тела. При малой массе тела у детей нет патологической дисплазии. При физиологической или патологической дискриминации аплазия тазобедренного сустава также предпочитает женский пол.
Таким образом, в группу риска следует относить переношенных детей (более 42 недель) и весом более 4 кг., хотя некоторые авторы считают такое утверждение дискуссионным.
Симптомы
Ранние клинические симптомы ДТС:
- асимметричность кожных складок на бедрах (аддукторной, надколенной, ягодичной, подколенной) или их неодинаковое количество при односторонней дисплазии. Этот симптом недостоверный, поскольку встречается также у здоровых детей, но является основанием заподозрить дисплазию;
- укорочение нижней конечности, которое определяют сопоставлением выпрямленных или изогнутых до 90° в тазобедренных и коленных суставах ног;
- боковая ротация конечности, которая видна при свободном спокойном положении ребенка. Она особенно выражена при односторонней дисплазии;
- ограниченное разведение ног, согнутых в тазобедренных и коленных суставах до 90°. Этот симптом наиболее достоверный, а степень ограниченного отведение бедер зависит от уровня размещения головки бедренной кости в вертлужной впадине;
- симптом вправление. Руками охватывают согнутые бедра ребенка так, чтобы первые пальцы рук были с внутренней поверхности бедер, а другие упирались в область большого вертела. При постепенном разведении ног можно почувствовать, как головка бедренной кости упражняется в вертлужной впадине и во время приведения бедер может немного вывихнуться. При нескольких таких движениях можно уловить «щелчок» (симптом Ортолани-Маркса).
Эти признаки можно обнаружить как при физиологической, так и при патологической дисплазии в первые дни и недели жизни ребенка, поскольку с повышением тонуса мышц уже в трехмесячном возрасте при физиологической дисплазии эти симптомы исчезают. При патологической дисплазии и врожденном вывихе бедра выражены асимметрия кожных складок, укорочение и боковая ротация бедра и особенно ограничено отведение его настолько, затруднений в клинической диагностике не бывает.
Кроме этого, при врожденном вывихе бедра пальпаторно можно обнаружить выступание большого вертела, смещение головки бедренной кости и свободную ямку в бедренном треугольнике (Скарпа), что приводит симптом неисчезающее пульса при нажатии на бедренную артерию под пупартовой связкой. В зависимости от выявленных патологических изменений и возраста ребенка ортопед подходит дифференцировано к выбору терапии.
Диагностика
Сонография является достаточным средством для определения положения плода, т.е. для выявления группы риска, для выявления дисплазии тазобедренного сустава и вывиха бедра.
Сонография у новорожденных на первой неделе жизни и в динамике до трех месяцев уменьшает количество детей, нуждающихся в лечении. Для уточнения диагноза дисплазии тазобедренного сустава категорически запрещается делать рентгенологическое облучение до трехмесячного возраста. Кроме этого, не следует применять у новорожденных компьютерную томографию.
Магнитно-резонансная томография дает трехпространственное отражение тазобедренного сустава, которым можно определить положение хрящевого Лимбус впадины, смещение круглой связи и адгезию капсулы сустава, все костные и мягкотканные, околосуставные нарушения, но не следует применять ее без крайней необходимости.
Заподозрив дисплазию тазобедренного сустава на основе клинических симптомов, диагноз уточняют сонографически. Однако в подавляющем большинстве случаев диагноз дисплазии практические врачи подтверждают рентгенологически, что является наглядным документом. Рентгенографию обеих тазобедренных суставов делают на одной пленке при сведенных и выпрямленных нижних конечностях с защитой гонад.
Профилактика
После уточнения положения сустава применяют только щадящие функциональные методы, начиная с первых дней, поскольку профосмотр на предмет выявления врожденных пороков являются обязательными.
Лечение детей с этой патологией следует начать как можно раньше, когда головка еще находится в вертлужной впадине. Основная цель лечения заключается в создании оптимальных условий для развития тазобедренного сустава, в период бурного постнатального развития ребенка.
За 9 месяцев (от оплодотворения яйцеклетки до рождения) плод вырастает на 50 см., а ребенок на первом году жизни — на 25 см., от года до двух — еще меньше, то есть рост ее постепенно замедляется, что снижает шансы на успех лечения и увеличивает его сроки. Поэтому дисплазию тазобедренного сустава следует выявлять в роддоме, в первые дни после рождения.
Врачи и акушерки, патронажные медсестры, участковые педиатры и фельдшера ФАП в деревне должны знать симптомы дисплазии и при первом осмотре новорожденного ребенка обязательно проверить их. Гипердиагностика в этом случае является более полезной, чем опасность не выявленной патологии, поэтому, заподозрив дисплазию, следует проконсультироваться с ортопедом.
Если ортопед обнаружит лишь слабость мягких тканей участка тазобедренного сустава при его стабильном состоянии, то предлагает родителям проводить ребенку массаж мышц, ЛФК, широко пеленать (двойные, тройные), пользоваться памперсами и появляться к ортопеду на контроль каждые две-три недели.Онлайн консультация врача
Специализация: Детский ортопед
Виктория:08.05.2014
Здравствуйте! Моему сыну 3,5 месяца. В 2 мес. делали УЗИ ТБС:головки бедренных костей центрированы в ацетабулярных впадинах; крыши вертлужных впадин выпуклые,костные эркеры закруглены,ядер окостенения нет,коэффициент костного покрытия 1/2 с обеих сторон. Угол альфа: 59,67 (справа), 55,5 (слева). угол бета:40,07 (справа), 40,68 (слева).
Ставят признаки ДТБС. УЗИ в 3,5 месяца: формирование костной части вертлужной впадины: достаточное Впадина: справа вогнутая,слева сглажена Костный выступ (эркер) справа незначительно сглаженный,слева сглаженный Угол альфа: справа-64,слева 60 Угол бета: справа 45,слева 56 Хрящевая часть крыши:охватывает головку бедра.
D=S Хрящевая головка бедренной кости: округлая.
D=S ядра оссификации: множественный штрих D=S Коэффициент покрытия головки: справа и слева 2/3 костного хрящевого 1,0 Рекомендован рентген Рентген в 3,5 месяца: Центрация шейки правой бедренной кости:на внутреннюю треть вертлужной впадины Центрация шейки левой бедренной кости:на внутреннюю треть крыши вертлужной впадины Верхнелатеральный край крыш вертлужной впадины: справа и слева — скошенность края крыши,больше выраженная слева Ацетабулярный индекс: справа 23,1 град., слева 28,5 град Ядер окостенения нет переартикулярные мягкие ткани не изменены Хотелось бы знать Ваше мнение,изменилось ли что-то в лучшую сторону с первого УЗИ? Действительно ли это дисплазия,какой тип? Что Вы можете посоветовать? Спасибо!
Источник: https://med36.com/ill/1605